O sono adequado traz benefícios evidentes para a saúde e o bem-estar geral dos idosos. Com o envelhecimento, a queixa de sono torna-se mais frequente, com uma prevalência que varia de 15-62% a depender da região geográfica e da população estudada. Apesar da elevada frequência, os distúrbios de sono não podem ser considerados “normais” para idosos.
Existem alterações fisiológicas do sono com o envelhecimento (bioquímicas, neurológicas e comportamentais) que levam a mudanças na duração e na arquitetura do sono, por vezes percebidas como “insônia” por esses indivíduos. No entanto, a ocorrência dos distúrbios de sono nos idosos é mais dependente das comorbidades que eles apresentam, do que da faixa etária em si. A prevalência de doenças sistêmicas (e.g., demência, insuficiência cardíaca, doença do refluxo gastroesofágico) e de doenças relacionadas ao sono (e.g., apneia do sono, movimentos períodos dos membros) aumentam com a idade e podem trazer consequências negativas para esses indivíduos.
Dessa maneira, a abordagem geral ao idoso com queixa de sono deve considerar as alterações fisiológicas do envelhecimento e as comorbidades presentes nessa faixa etária.
Ouça também: Qual a relação da hipertensão arterial com o sono? [podcast]

Alterações fisiológicas do sono no envelhecimento
O sono é caracterizado por alterações comportamentais, neurofisiológicas e bioquímicas específicas. Em termos de comportamento, ocorre redução da atividade motora, diminuição da resposta aos estímulos externos, postura estereotipada e fácil reversibilidade. Em termos neurofisiológicos, o sono é definido por padrões de sinais elétricos captados por meio do eletroencefalograma, eletromiografia, e eletro-oculograma.
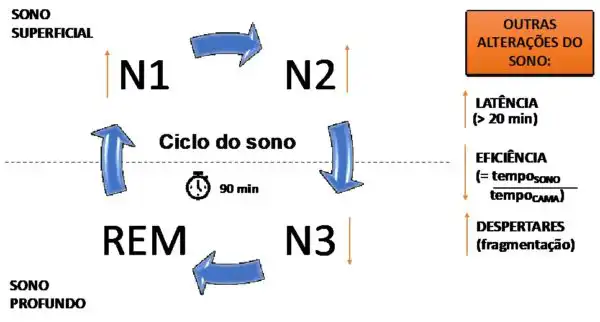
Para entender as alterações do sono decorrentes do envelhecimento, é necessário revisar rapidamente as fases do sono humano. O ciclo de sono normal distribui-se em fase não REM (rapid eye movement, ou movimentos oculares rápidos), dividida em N1, N2 e N3, e a fase REM (Figura 1). Após um período curto de sono superficial não REM (N1 e N2), o ciclo do sono evolui para fases mais profundas (N3), até chegar na fase REM. A alternância de sono não REM e REM acontece em torno de quatro a cinco vezes por noite. O ritmo circadiano do sono é controlado por interações com gatilhos sensoriais externos (e.g., luz, fome) e por sincronizadores internos (e.g., núcleo supraquiasmático no hipotálamo e glândula pineal).
Diversas alterações no padrão de sono ocorrem durante as fases da vida, incluído mudanças na latência do sono (tempo para iniciar sono após deitar-se), eficiência do sono (razão entre o tempo efetivamente dormindo e o tempo total deitado na cama) e qualidade do sono. Em termos biológicos e neuroquímicos, tanto a eficácia dos estímulos externos (menor percepção da luz por alterações oculares), como internos (menor produção de melatonina pela glândula pineal) pode estar prejudicada com o envelhecimento. De forma geral, todas as alterações do sono associadas à idade são consideradas normais, e não devem trazer impacto direto no desempenho e bem-estar do indivíduo. No entanto, algumas delas podem aumentar a predisposição para os distúrbios de sono propriamente ditos.
A alteração do padrão de sono mais percebida pelos indivíduos é a diminuição no tempo total de sono, que costuma ser de 9-10 horas para o adolescente e 7-8,5 horas em adultos jovens, reduzindo para 6-7,5 horas nos idosos. Além disso, os idosos apresentam uma mudança na arquitetura geral do sono, que se inicia com uma tendência a aumento do período de sono superficial e vai a uma consequente redução do tempo em sono profundo (Figura 1). Essas mudanças trazem maior facilidade para o despertar frente a estímulos auditivos e, em caso de ocorrer o despertar, a dificuldade para retornar ao sono (fragmentação).
Abordagem geral à queixa de sono no idoso
Diante de todas as alterações citadas acima, não é de surpreender que a queixa de sono apareça frequentemente no atendimento ao idoso. Portanto, a primeira etapa na abordagem ao idoso com essa queixa é a educação a respeito das mudanças normais do sono no envelhecimento. A percepção equivocada sobre o sono pode gerar uma sensação inadequada de que existe alguma patologia subjacente, ou até prejudicar o tratamento quando esta patologia verdadeiramente existir. A sobreposição de sinais ou sintomas dos distúrbios do sono às mudanças do próprio envelhecimento trazem um desafio ainda maior para o diagnóstico, além da dificuldade de avaliar a queixa de sono de forma objetiva. Os idosos podem não ter uma rotina diária que favoreça horários regulares para dormir e acordar. Além disso, não é incomum que haja uma superestimação ou subestimação do tempo de sono ou do tempo total na cama.
Nos casos em que o relato do paciente sobre o sono pareça desproporcional ao impacto causado no dia a dia ou ao quadro clínico vigente, um recurso possível de ser utilizado é a confecção do diário do sono (Figura 2). O diário de sono deve ser preenchido preferencialmente logo após acordar e por um período de duas semanas. O paciente deve ser instruído a preenchê-lo da maneira mais acurada possível, mas sem se preocupar excessivamente com isso, sendo permitida a aproximação dos dados mais objetivos e difíceis de serem medidos precisamente no contexto do sono (ex: latência para o sono). Na prática clínica, é possível adaptar o diário de sono para a realidade da população atendida, com versões mais longas ou mais curtas a critério do profissional e de acordo com as informações que este deseja adquirir.

É importante também identificar a queixa de sono do paciente de forma específica e tentar categorizá-la em um dos três grupos principais:
- Dificuldade de iniciar ou manter o sono (insônia);
- Sonolência diurna excessiva (hipersonia);
- Movimentos ou comportamentos anormais no sono (ex: síndrome de pernas inquietas, parassonias)
Os pacientes devem ser questionados quanto à presença de sintomas associados à queixa de sono, que apontem para diagnósticos sistêmicos interferindo na qualidade de sono:
- Dor (ex: osteoartrose);
- Parestesias (ex: insuficiência venosa periférica);
- Tosse (ex: doença pulmonar obstrutiva crônica, doença do refluxo gastroesofágico;
- Dispneia paroxística noturna/ortopneia (ex: insuficiência cardíaca congestiva);
- Nictúria (ex: hiperplasia prostática benigna).
Os medicamentos em uso também devem ser revisados cuidadosamente, já que o idoso é mais suscetível a polifarmácia, ao uso de medicamentos inapropriados, e aos efeitos colaterais associados a eles, com potencial influência no sono. (Tabela 1)
Tabela 1. Exemplos de medicamentos com potencial interferência no sono
| Medicamento | Alteração no sono |
| Diuréticos | Nictúria |
| Agentes estimulantes (corticosteroides) | Dificuldade para iniciar sono |
| Antidepressivos (retirada)
Antiparkinsonianos (pramipexol) Metilfenidato Betabloqueadores |
Pesadelos |
| Sedativos (uso crônico) | Fragmentação |
| Suspensão de benzodiazepínicos e antidepressivos | Insônia de rebote |
Na maioria dos casos, é possível diagnosticar o distúrbio de sono ou os mecanismos envolvidos através da história clínica, sem progredir para exames complementares. Em pacientes com alterações cognitivas de base (ex: demência), a fonte de informação sobre a queixa de sono será frequentemente a família e/ou o cuidador, que pode inclusive preencher o diário do sono no lugar do paciente para melhor entendimento do quadro.
Quando investigações complementares são necessárias, a polissonografia é o exame recomendado. As três suspeitas diagnósticas que costumam requerer a solicitação de polissonografia são: (1) distúrbio respiratório do sono; (2) distúrbio de movimento associado ao sono; e (3) parassonias.
Todas as etapas descritas para a abordagem geral serão importantes para explorar os diagnósticos diferenciais e definir o planejamento terapêutico do paciente com distúrbio do sono (abordados na segunda parte deste artigo).
Saiba mais: Como a gordura da língua interfere na apneia obstrutiva do sono?
Mensagens finais sobre distúrbios do sono em idosos
- A queixa de sono é comum em idosos, mas não deve ser considerada como normal do envelhecimento;
- É necessário diferenciar as alterações fisiológicas do sono do envelhecimento daquelas sugestivas de distúrbios do sono propriamente ditos;
- As principais alterações fisiológicas do sono com o envelhecimento são: diminuição do tempo total de sono, aumento da latência para o sono, e maior permanência em fases superficiais do sono;
- O preenchimento do diário do sono pode ser um recurso importante para minimizar as percepções equivocados em relação ao sono e auxiliar no raciocínio diagnóstico;
- A maioria das queixas de sono são avaliadas de forma adequada através da história clínica, ficando os exames especializados (polissonografia) reservados para casos ou suspeitas diagnósticas específicas.
Referências bibliográficas:
- Gulia KK, Kumar VM. Sleep disorders in the elderly: a growing challenge. Psychogeriatrics. 2018;18(3):155-165. doi:10.1111/psyg.12319
- Crowley K. Sleep and Sleep Disorders in Older Adults. Neuropsychol Rev. 2011;21(1):41-53. doi:10.1007/s11065-010-9154-6
- Yaremchuk K. Sleep Disorders in the Elderly. Clin Geriatr Med. 2018;34(2):205-216. doi:10.1016/j.cger.2018.01.008
- Kapur VK, Auckley DH, Chowdhuri S, et al. Clinical Practice Guideline for Diagnostic Testing for Adult Obstructive Sleep Apnea: An American Academy of Sleep Medicine Clinical Practice Guideline. J Clin Sleep Med. 2017;13(03):479-504. doi:10.5664/jcsm.6506
- Sateia MJ. International Classification of Sleep Disorders-Third Edition. Chest. 2014;146(5):1387-1394. doi:10.1378/chest.14-0970






